Støtte til omstillingen og genoplivning af nyfødte

Flowchart
Baggrund
Inden barnet forløses
Læs moderens journal.
Konferér med obstetriker: gestationsalder, forsterskøn, fostervand, CTG, evt. Betametason (Celeston) eller antibiotika til mor.
Kald evt. assistance før fødslen. Svært asfyktisk barn kræver 3-4 personer. Opgaver fordeles optimalt før barnet fødes. Hvem er teamleder?
Kontroller Neopuff, evt. maske og ballon, sug og katetre, forsyning af ilt-luft blanding og ur. Der skal være udstyr til intubation og i.v. behandling på fødestuen, hvis man forventer et dårligt barn.
Tilstræb normotermi (kropstemperatur mellem 36,5 og 37,5°C). Undgå afkøling og hypertermi (>38°C). Sørg for varmelampe, varme svøb og hue. Temperatur på fødestuen bør være mellem 23- 25°C.
Præmature < GA 32 uger og børn < 1500 g bør tildækkes med gennemsigtig plastik uden aftørring umiddelbart efter fødslen. De skal behandles og stabiliseres under varmelampe. De bør forblive tildækket ind til deres temperatur er registreret. Temperaturen på fødestuer beregnet til disse børn bør være mindst 26°C.
Initial vurdering
- Sen afnavling: Barnet lejres i sideleje i niveau med uterus eller på mors mave. Der ventes minimum 60 sekunder med afnavling, medmindre barnet er blegt, slapt, eller der er lav hjerteaktion. Man kan overveje ”mælkning” af navlesnor til nyfødte børn < GA 32 uger.
- Vejrtrækning: Tjek om barnet trækker vejret, vurder frekvens, dybde, og symmetri af thoraxbevægelserne.
- Hjerteaktion: Vurderes bedst ved stetoskopi. Evt. føl puls i navlestumpen (usikker). Overvej pulsoxymeter ± EKG
- Tonus: Meget slapt barn kræver formentligt respiratorisk support.
- Farve: Er ikke en optimal måde at vurdere oxygenering. Overvej pulsoxymetri.
- Taktil stimulation: Aftørring er sædvanligvis nok. Undgå andre former for stimulation. Hvis spontan og regelmæssig respiration ikke kan etableres, fortsæt med genoplivning.
- Apgar score: Start stopuret, når barnet er født. Registrer Apgar score ved 1 og 5 minutter. Husk Apgar score ved 10, 15 og 20 minutter ved sværere asfyksi af hensyn til senprognosen.
Apgar score


Efter den initiale vurdering kan barnet placeres I en af de 3 kategorier:
- Barnet har skreget eller har normal respiration og god tonus.H jertefrekvens > 100/min. Barnet lægges op i bugleje til sin mor i frøstilling, gerne hud-mod-hud, med varme håndklæder over. Det er vigtigt at sikre at barnet ikke afkøles.Der foretages rutinemæssig undersøgelse efter behov.
- Barnet har insufficient eller besværet vejrtrækning, eller apnøer, har normal eller nedsat tonus og/eller hjertefrekvens < 100/min. Barnet tages til genoplivningsbordet, aftørres og stimuleres Ved manglende effekt gives 5 indblæsninger og ved manglende respons opstartes maskeventilation. Hvis barnet har egen vejrtrækning gives evt maske CPAP.
- Barnet har insufficient eller besværet vejrtækning eller apnøer. Er slapt. Hjertefrekvensen kan ikke erkendes eller er langsom. Barnet tøres og stimuleres Ved manglende effekt gives 5 indblæsninger og ved manglende respons opstartes maskeventilation. Først ved etableret ventilation og samtidig bradykardi overvejes hjertemassage og medicin.
Basale retningslinjer for neonatal resuscitation
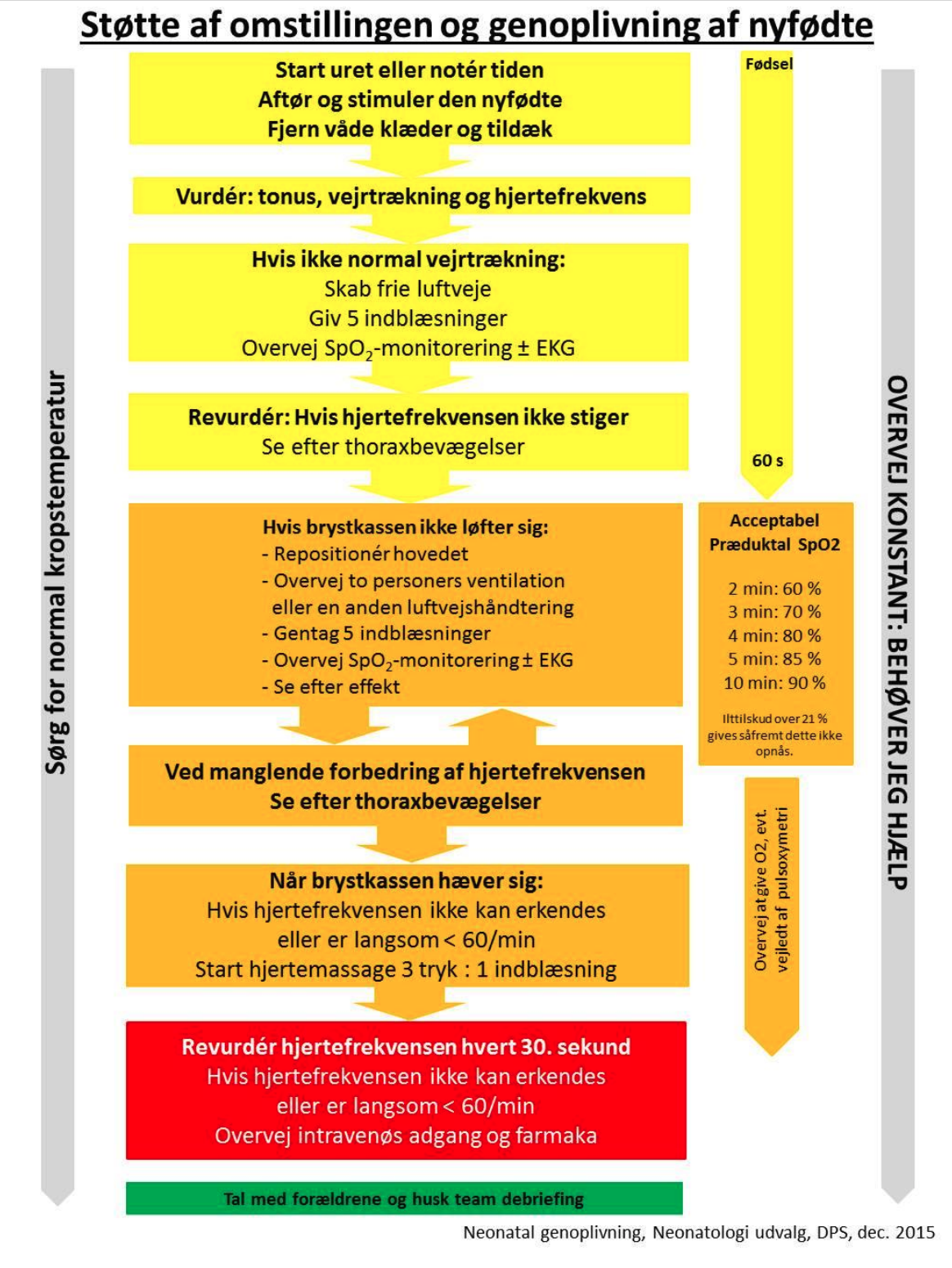
Se flowchart for genoplivning af nyfødte
Tænk ALTID på ABCD (Airways, Breathing, Circulation, Drugs) – (Luftveje, Vejrtrækning, Kredsløb, Medicin) i den nævnte rækkefølge.
A – Airways (Luftveje)
- Barnet lejres i rygleje med hovedet i neutral stilling. Et ca 2 cm højt foldet håndklæde under barnets skuldre kan hjælpe til at placere hovedet i neutral stilling.
- Et rask, livligt, skrigende nyfødt barn kræver ikke sugning. Hurtigt sugning i mund og næse er kun nødvendig ved luftvejsobstruktion, (OBS! Sugning dybt i svælget kan udløse vagal bradykardi, apnø eller larynxspasme). Suget bør ikke oversige 150 mm Hg (20 kPa eller 200 cm H2O). Sug ikke i ventriklen. Ved behov for langvarig CPAP eller ventilation læg et sug i ventrikelen og, sug luft og evt væske fra ventriklen og lad sugett forblive åbent.
- Ved tykt, grønt fostervand: se særsilt retningslinje.
B – Breathing (Vejrtrækning)
- Ventilation afbørn født til termin, indledes med atmosfærisk luft. Ved manglende respons skiftes til højere iltprocent, dvs. hvis hjerteaktionen ikke stiger trods effektiv ventilation eller saturationen ikke stiger sufficient (vejledt af pulsoxymetri).
- Præmature nyfødte < 35+0 ventileres med atmosferisk luft eller O2 i lav koncentration (21- 30%), vejledt af pulsoxymetri.
- Maske-CPAP med PEEP 5-6 cm H2O gives ved spontan respiration, hvor reabsorption af væske i lungerne er forsinket eller barnet har respiratorisk distress
- Start maskeventilation ved apnø, gispende respiration eller HF < 100/min. Start med 5 lange (2-3 sek.) indblæsninger. Ventilationsfrekvens 30/minut. Inspirationstid ca. 1 sek.
- Start med inflationstryk 20-25 mmHg for præmature og 25-30 mmHg for mature børn. Thorax skal bevæge sig, men ikke voldsomt. Hvis thorax ikke bevæger sig, repositionér hovedet og evt. øg inflationstrykket.
- Overvej intubation, hvis der er tvivl, om barnet får tilstrækkelig luft, f.eks. hvis barnets hjerteaktion ikke retter sig, eller at der ikke er sikre thoraxbevægelser eller sikker respirationslyd trods forsøg på sikring af frie luftveje. Intubation kræver særkompetence. Tilkald evt. hjælp.
- Ved intubation anbefales at måle udåndet CO2 (f.eks. Pedicap) som supplement til den kliniske vurdering.OBS! Pedicap giver ikke udslag ved manglende pulmonal flow og trakeal obstruktion.
C – Circulation (Kredsløb)
- Hvis hjertefrekvensen er < 60/minut efter 30 sekunder med adækvat ventilation startes hjertemassage. Der trykkes med to tommelfingre over den nederste 1/3 af thorax. De andre fingre omkranser barnets thorax. Der komprimeres sv.t. ca. 1/3 af den thorakale anterior-posterior diameter. Samtidig fortsættes ventilationen i en ratio på 3 kompressioner/1 ventilation, svarende til 90 kompressioner/30 ventilationer/minut. Den spontane hjerteaktion vurderes for hver 30 sekunder.
D – Drugs (Medicin)
- Adrenalin – ved fortsat HF < 60/minut efter 60 sek sikker adækvat ventilation og hjertemassage. 1. dosis: 10 mikrogram/kg/dosis i.v., sv.t. 0,1 ml/kg af en opløsning med koncentration 0,1 mg/ml. Kan gentages hvert 3.-5. minut, hvis det er nødvendigt i dosis mellem 10-30 mikrogram/kg. Hvis adrenalin gives endotrakealt (anbefales ikke) er dosis 50-100 mikrogram/kg.
- Volumen ekspansion gives kun ved mistanke om blodtab (placentaløsning) eller ved tegn på hypovolæmisk chok (bleghed, dårlig perfusion, svag puls). Der gives Isotonisk saltvand (NaCl 0,9 %) 10 ml/kg i.v. Gives som olus til mature børn. Kan evt. gentages efter klinisk vurdering og observation for respons. Volumen ekspansion er sjældendt nødvendigt hos præmature børn og er associeret med hjerneblødning og lungeblødning, når store volumina er givet for hurtigt. Ved behov for volumen gives isot nacl 10 ml/kg over 5(10) min .
- O Rh – negativ SAGM blod (leukocytfiltreret) 10-15 ml/kg gives ved stort blodtab og kliniske tegn på chok. Kan evt. gentages.
- Naloxone – 0,1 mg/kg i.m. eller i.v. Kan bruges hvis der er apnoe/respirations-depression efter akut morfinbehandling til mor. Naloxone gives, når der er etableret maskeventilation. CAVE: hvis mor er i fast morfinbehandling, kan Naloxone give akutte abstinenser og kan derfor ikke benyttes.
Medicinadministration
- Perifer vene – kan være vanskelig at etablere, især hos hypovolæmiske børn. Højst ét forsøg.
- Navlevene – er første alternativ, hvis en perifer vene ikke kan kanyleres. Der anlægges navlevenekateter 3.5F eller 5F kun få cm under hudens niveau, indtil der er sikkert tilbageløb ved aspiration. Fikseres på maven med et stykke plaster. Al medicin kan gives i navlevenekateteret.
- Intraossøs adgang – bruges sjældent hos nyfødte børn, fordi navlevenen er nemt tilgængelig. Bruges dog, hvis alle andre muligheder mislykkes.
Tykt, grønt fostervand
Ved tykt grøn fostervand bør børnelæge og evt. anæstesilæge være tilkaldt før fødslen. Fokus bør være at få ventileret barnet indenfor 1 min. Hvis barnet er slapt og respirationsløst, og der er synlig meconium i mund/svælg, skal dette suges væk før man ventilerer. En intubationskvalificeret læge kan suge dybt i luftvejene ved laryngoskopisk visualisering. Ellers suges der så dybt som muligt med tykt sug (12-14 Fr). Proceduren bør ikke vare mere end 30 sekunder, hvorefter barnet stimuleres og maskeventileres, med mindre barnet får sufficient egenrespiration.
Børn født i grønt vand, hvor man ikke mener at barnet har aspireret, kan forsvarligt observeres på barselsgangen.
Initialt god respons på ventilation, derefter igen cyanose eller bleghed
Pneumothorax
Kan være meget vanskeligt at se klinisk. Der kan evt være opdrevent thorax og abdomen, der bevæger sig dårligt ved ventilationen. Kontroller at ventrikelsonden ligger på plads. Det kan være svært at høre sideforskel ved stetoskopi. Hvis barnet er dårligt, er det nødvendigt at prøvepunktere (med butterfly) før røntgen kan nå at komme.
Vedvarende lav O2 sat
Barnet får god tonus og skriger kraftigt, men er fortsat cyanotisk trods 100 % ilt. Tænk på begge:
- Kongenit morbus cordis
- Persisterende pulmonal hypertension
Indstilling af behandling
Hvis der ikke er og ikke har været spontan hjerteaktion efter 10 minutters effektiv genoplivningsforsøg, er det normalt berettiget at indstille behandlingen. Barnet betegnes som dødfødt.
Hvis der som følge af hypoxi efter 30 minutter er hjerteaktion, men ingen gisp, respiration eller andre spontane bevægelser, er det normalt berettiget at indstille behandlingen pga. risiko for død eller alvorlige, varige mén.
Ansvar og organisering
Afdelingsledelsen har ansvar for implementering af retningslinjen.
Referencer
ILCOR Guidelines 2015: Resuscitation and support of transition of babies at birth
Akkrediteringsstandarder
DDKM-1: 2.6.1
DDKM-2: 2.9.1 og 2.13.1
Interessekonflikter
Ingen interessekonflikter
Appendiks
Flowchart
Evt. lommekort (udarbejdes af den lokale børneafdeling)
Indholdsfortegenelse
