
Indledning
Denne vejledning om akutte smerter hos børn er skrevet af klinikere med vidt forskellig baggrund, fælles for forfatterne er en stor interesse for og viden om børn og smerter og ikke mindst en stor trang til at gøre det bedre for børn med smerter. Vi håber denne vejledning kan inspirere til at opdatere vejledninger, undervise kolleger, men først og fremmest at sundhedspersonale, som er helt i front, ikke skal være i tvivl om, hvornår børnepatienten har ondt, og hvordan de akutte smerter skal behandles.
Vejledningen henvender sig til alle sundhedspersoner, som har med børn at gøre og forfattergruppen repræsenterer da også både sygeplejerske/læge, primær/sekundær/tertiær sundhedssektor samt specialeselskaberne DASAIM (Dansk Selskab for Anæstesiologi og Intensiv Medicin), DAO (Danske Anæstesiologers Organisation), DASEM (Dansk Selskab for Akutmedicin), og DPS (Dansk Pædiatrisk Selskab).
Der kan hentes yderligere inspiration på hjemmesiden for Videnscenter for Børn og Smerter https://www.rigshospitalet.dk/VBS
Der vil senere udkomme vejledninger om Kroniske smerter hos børn og Procedurerelaterede smerter hos børn.
Ingen vejledning er eviggyldig og også denne vejledning skal revideres ad åre. Vi modtager meget gerne input og kommentar på tim.kristensen@regionh.dk
Særlig tak til ovl. Helle Holst, Klinisk Farmakologisk afd., Bispebjerg Hospital for uvurderligt input til de farmakologiske afsnit.
Smertebehandling i grundtræk
Smerter hos børn vurderes med alderstilpassede værktøjer. Som udgangspunkt behandles efter WHOs totrins smertetrappe, dvs initialt med fast paracetamol/NSAID, ved manglende effekt lægges fast morfin oveni, suppleret med pn morfin. Smerterne revurderes efter hver administration, for at sikre at barnet er smertedækket. Behandlingsmålet er smertereduktion, monitoreret ved brug af samme alderssvarende skala anvendt i det aktuelle smerteforløb – se smertevurdering.
Smertebehandlingen gives med faste intervaller “by the clock” og ikke efter behov, gennembrudssmerter behandles dog efter behov.
Smertebehandlingen gives først og fremmest oralt “by the mouth”, kan også gives iv og kun undtagelsesvist rektalt.
Smertebehandlingen tilpasses den enkelte patient “by the individual”, bla. ved at revurdere smerter. Vær opmærksom på, at behovet for morfin er individuelt og kan være væsentligt højere end de angivne standarddoser.
Non-farmakologisk smertebehandling er essentiel i forbindelse med behandling af smerter hos børn.
Smertevurdering
Optimal smertebehandling begynder med en nøjagtig og grundig smertevurdering (WHO, 2012).
Smertevurdering skal afdække smertens:
- Lokalisation (hvor gør det ondt?)
- Debut (hvornår og hvordan startede smerterne, og har det evt. været der før)
- Intensitet (Hvor ondt gør det? – se nedenfor)
- Evt. effekt af smertebehandling
- Bør optimalt vurderes i hvile og i aktivitet
Fremgangsmåde
Så vidt muligt bør samme skala bruges gennem hele barnets aktuelle smerteforløb, idet resultatet fra én skala ikke med sikkerhed kan overføres til en anden.
Det er vigtigt, at personalet er fortroligt med brugen af de vurderingsskalaer, der forventes anvendt.
Revurdering af smerteintensiteten bør foregå løbende og specielt efter indgift af smertestillende behandling for at vurdere effekten af denne.
Som hovedregel revurderes barnet:
- 15 minutter efter i.v.indgift
- 30 minutter efter rektal indgift
- 45 minutter efter oral indgift
Anbefalede smertevurderingsredskaber


COMFORTneo er målrettet mature børn fra fødslen til 28 dage efter fødslen, og præmature børn fra mulig overlevelse – svarende til 23. gestationsuger til 28 dage efter 40 fulde gestationsuger. Børnene bør scores min. x 3 i døgnet og altid før og efter administration af smertestillende behandling for at vurdere effekten.
Smertescore mellem 8-14 kræver ingen behandling.
Smertescore < 8 overvej om barnet er oversederet.
Smertescore > 14 skal medføre behandling
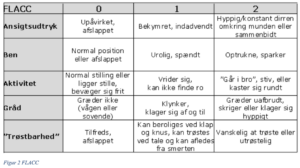
FLACC (Face, Leg, Activity, Cry, Consolability-Scale) er en observationel skala, der bruges til børn, der er så små, at de ikke selv kan udtrykke intensiteten af deres smerte. Så snart barnet kan deltage i selvrapporteret smertevurdering bør dette foretrækkes – typisk fra omkring (3)4-5 års alderen. Wong Baker faces pain scale er en valideret selvrapporteringsskala bestående af 6 ansigter rangerende fra ingen smerte til allerværste smerte.
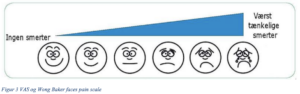
Fra omkring 8 års alderen kan bruges VAS (Visual analogue scale), hvor enderne på en linje defineres som hhv. ingen smerte og den værste smerte eller NRS (Numerisk Rating Scale), hvor smerten gradueres fra 0- 10. Aldersgrænserne er vejledende og der skal tages hensyn til barnets udviklingsniveau, bemærk i øvrigt appendiks ” Validerede smerteskalaer til kognitivt svækkede børn”.
I appendiks findes yderligere beskrivelser af smertevurdering inkl. oversigt over validerede smertevurderingsredskaber samt referencer.
Farmakologisk smertebehandling
Trin 1: Lette smerter
Til børn med aktuelle eller forventede lette smerter ordineres fast paracetamol/NSAID samt morfin iv/po pn ved gennembrudssmerter, eller hvor smertebilledet pludseligt ændrer sig. Som minimum administreres et af stofferne som en fast ordination, og der kan suppleres med et stof yderligere – enten fast eller pn. Standarddoser fremgår af bilag.
Trin 2: Moderate – stærke smerter
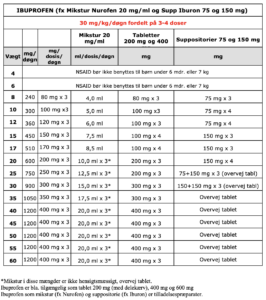
Til børn med aktuelle eller forventede moderate – stærke smerter ordineres fast paracetamol og NSAID, fast morfin samt pn morfin po/iv, kvalmestillende (ondansetron) og derudover laksantia ved længerevarende (> 2 døgns opoidbehandling). Gentaget behov for pn morfin bør medføre øget fast dosis. Standarddoser fremgår af Dosering af paracetamol, ibuprofen, naproxen og morfin.
Gennembrudssmerter
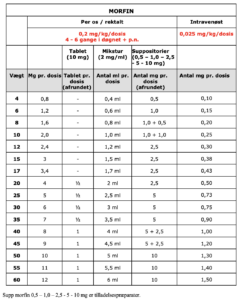
Til børn med gennembrudssmerter, dvs. stærke smerter, der opstår, mens den fast smertestillende fortsat virker, eller når effekten af perifer nerveblokade ophører, gives iv morfin. Dosis er 5-10 % af morfindøgndosis.
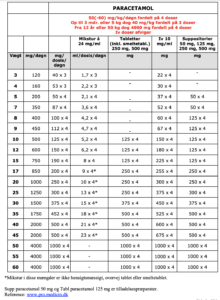
Dosering af paracetamol
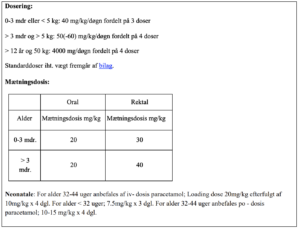
Myndighedsgodkendelsen for de tre hyppigst anvendte formuleringer til børn (Mikstur, tablet og suppositorie) er for børn på 5-50 kg: 50 mg/kg/døgn, der er ikke evidens for større effekt ved højere dosis. Imidlertid vil det være nødvendigt at overskride 50 mg/kg/døgn for enkeltstående vægtklasser for at kunne administrere en praktisk dosis (fx ½ tablet) i disse tilfælde er doser op til 60 mg/kg/døgn inkluderet i Dosering af paracetamol, ibuprofen, naproxen og morfin. Derudover er dosis til børn over 50 kg og 12 år defineret som voksendosis (4000 mg/døgn fordelt på 4 doser) og der vil altså være enkelte børn, der netop har nået denne vægt/alder, som vil få op til 80 mg/kg/døgn.
Neonatale: For alder 32-44 uger anbefales af iv- dosis paracetamol; Loading dose 20mg/kg efterfulgt af 10mg/kg x 4 dgl. For alder < 32 uger; 7.5mg/kg x 3 dgl. For alder 32-44 uger anbefales po – dosis paracetamol; 10-15 mg/kg x 4 dgl.
Valg af NSAID
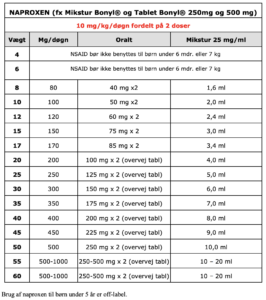
NSAID er effektive smertestillere også til børn, imidlertid er safety ikke velbeskrevet. Ibuprofen er det bedst beskrevne NSAID til børn og bør derfor være 1. valgs NSAID til børn til trods for at det aktuelt (januar 2019) ikke er registreret som hverken mikstur eller suppositorie i Danmark. Ordination af mikstur eller suppositorie ibuprofen kræver således udleveringstilladelse fra Lægemiddelstyrelsen. I Dosering af paracetamol, ibuprofen, naproxen og morfin fremgår dosering af ibuprofen samt naproxen, der er registreret (Mikstur Bonyl®). Bemærk at nederste alders- og vægtgrænse for NSAID er 6 måneder og 7 kg (NSAID benyttes derfor som udgangspunkt ikke til smertebehandling hos nyfødte)
Valg af opioid
Morfin er stadig førstevalg ved behandling af opioid krævende smerter hos børn. I forskellige guidelines kan man finde meget stor variation (fra 25 til 200 mikrogram/ kg) i f.eks. størrelse af en bolusdosis ved akut smerte. Standard bolus dosis angives ofte til at være 100 mikrogram/kg. Den erfaring vi har fået fra mere end 20 års brug af patient/sygeplejerske kontrollerede pumper (PCA/NCA) har lært os, at mange børn med akut somato-sensorisk smerte kan smertedækkes med den laveste dosis (25 mikrogram/kg) evt. gentaget og efterfulgt af en kontinuerlig infusion på 10 mikrogr/kg/time. Fordelen med at titrere sig frem fra den lave dosis er, at en stor del af børnene slipper for at få unødvendigt høj dosis og de deraf følgende bivirkninger. Hvis man ikke bruger en programmerbar pumpe er titreringsmetoden måske lidt mere arbejdskrævende, men gentagne doseringer skal vejes op mod en højere forekomst af f.eks. opkastninger. Ved mangelfuld effekt eller bivirkninger, bør forsøges opioid rotation til Oxycodon som er 2. valg behandling af opioid krævende smerter hos børn. WHO anbefaler ikke brug af svage opioider (fx tramadol og kodein) til børn under 12 år.
Neonatale. Morfin doser til nyfødte afpasses efter effekt. Dosis på 0,1mg/kg benyttes til intubation og forventes respirationsdeprimerende, ved over 0,05mg/kg/dosis skal man være parat til at assistere vejrtrækning hvis nødvendigt. Startdosis foreslås til 0,01mg/kg/dosis.
Eksempler på smertebehandling

Non-farmakologisk smertebehandling
Ubehandlet smerte og angst hos børn/unge kan have vidtrækkende konsekvenser langt ind i voksenalderen, og kan betyde en øget risiko for udvikling af kronisk smerte. Angst påvirker barnets oplevelse af smerte, hvorfor det har stor betydning for barnets/den unges smerteoplevelse at føle sig tryg, alderssvarendende informeret og inddraget. Barnet/den unge kan hjælpes til at mestre smerte, ved at give en alderssvarende information, mulighed for at stille spørgsmål og evt. gennem leg at forberede barnet på undersøgelser og behandling.
Forskning har inden for de sidste årtier, vist at nonfarmakologisk smertebehandling har sin plads i den moderne smertebehandling, enten alene eller som supplement. De fleste videnskabelige undersøgelser retter sig primært mod procedure relaterede smerter og længerevarende smerter. Her er der evidens med stærk anbefalingsgrad af sukkervand og amning til børn under 1 år, lokalbedøvende creme (ved stikprocedurer), positionering og afledning ved procedurerelaterede smerter. Ligeledes er det en stærk anbefalingsgrad for forældres tilstedeværelse, information og medinddragelse af forældre. Ved længerevarende smerter er der god evidens for brugen af kognitiv terapi, mindfulness øvelser, fysisk træning, yoga og vejrtræknings øvelser.
Se konkrete eksempler på non-farmakologisk smertebehandling til forskellige aldersgrupper i appendiks.
Referencer
WHO guidelines on the pharmacological treatment of persisting pain in children with medical illnesses
www.pro.medicin.dk
Farmakologisk smertebehandling
Arana A, Morton NS, Hansen TG. Acta Anaesthesiol Scand. 2001 Jan;45(1):20-9
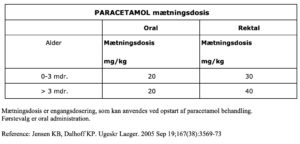
Jensen KB, Dalhoff KP. Ugeskr Laeger. 2005 Sep 19;167(38):3569-73
Finnerup NB, Otto M, McQuay HJ. Algorithm for neuropathic pain treatment: an evidence based proposal. Pain 2005; 118:289–305
Finnerup NB, Sindrup SH, Jensen TS. The evidence for pharmacological treatment of neuropathic pain. Pain 2010; 150:573–581
Eisenberg E, McNicol E, Carr DB. Opioids for neuropathic pain. Cochrane Database Syst Rev 2006; CD006146.
Non-farmakologisk smertebehandling
Effectiveness and tolerability of pharmacologic and combined interventions for reducing injection pain during routine childhood immunizations: systematic review and meta-analyses. Shah V1, Taddio A, Rieder MJ; HELPinKIDS Team. Clin Ther. 2009;31 Suppl 2: S104-51.
Reducing pain during vaccine injections: clinical practice guideline. Taddio A et al; HELPinKids&Adults. CMAJ. 2015 Sep 22;187(13):975-82. doi: 10.1503/cmaj.150391. Epub 2015 Aug 24.
Psychological interventions for needle-related procedural pain and distress in children and adolescents. Uman LS et al. Cochrane Database Syst Rev. 2013 Oct 10;10:CD005179.
Pediatric hypnosis: pre-, peri-, and post-anesthesia. Kuttner L.´Paediatr Anaesth. 2012 Jun;22(6):573-7.
The influence of children’s pain memories on subsequent pain experience. Noel M1, Chambers CT, McGrath PJ, Klein RM, Stewart SH. Pain. 2012 Aug;153(8):1563-72. doi: 10.1016/j.pain.2012.02.020. Epub 2012 May 3.
Chapter 52, Child life interventions in pediatric pain. Chantal K. LeBlanc and Christine T. Chambers. Oxford Textbook of Paediatric Pain
Interessekonflikter
Ingen.
Dosering af paracetamol, ibuprofen, naproxen og morfin
Cases til test og undervisning
Der er her medtaget i alt seks eksempler på anvendelse af denne vejledning i klinisk praksis. Disse cases er skrevet til brug for selvrefleksion / selvtest og kan også frit anvendes i undervisningssammenhæng med kildeangivelse.
Case 1 – Postoperative smerter, præhospitalt
Sygehistorie:
5-årig dreng, der skal hjemsendes efter ambulant tonsillotomi (klipning af mandler for at gøre dem mindre) – et ret udbredt indgreb hos praktiserende ØNH-læger hos børn med udtalt obstruktion/apnøe eller recidiverende tonsilliter og proper i mandler.
Du er anæstesilæge eller øre-næse-halslæge og skal lægge en plan for den postoperative smertebehandling.
1. Spørgsmål: Hvilken smertestillende behandling skal ordineres?
2. Hvad skal forældrene informeres om vedrørende administration af medicinen?
Svar:
1. Fast paracetamol (50 mg/kg/døgn fordelt på 4 doser) og NSAID (Ibuprofen) 20-30 mg/kg/døgn fordelt på 3-4 doser, i første døgn, herefter p.n. Administrationsform peroralt som mikstur, alternativt suppositorier.
2. Forældrene skal informeres om vigtigheden af fast administration (by the clock), også om natten og også selvom barnet ikke giver udtryk for smerter. Desuden informeres om non-farmakologiske tiltag (is, kolde drikke, kold yoghurt).
Sygehistorie fortsat:
Drengen udvikler tiltagende smerter i halsen og feber ca. 4-5 dage efter indgrebet. Det er sent om aftenen og forældrene ringer til dig, som er vagtlæge i akutmodtagelsen.
Spørgsmål:
- Skal der ordineres nogle analgetika? I så fald hvilke? (barnet har allerede fået paracetamol og NSAID)
- Er der andre overvejelser?
Svar:
- Nej. Men overveje f.eks. behandling med sodavandsis
- Barnet skal ses af ØNH-læge, måske er det en peritonsillær absces?
Case 2 – Smerter ved sygdom, præhospitalt
Sygehistorie:
1 år gammelt barn, der har været pjevset de sidste to dage, og har grædt næsten hele dagen i går. Barnet har ikke sovet i nat, og har feber 38,5 her til morgen. Forældrene får en akut tid hos dig (familiens læge) kl.10. Du undersøger barnet, men undersøgelsen er vanskelig, for barnet græder uafbrudt og begge forældre er trætte og desperate. Det lykkes dig dog at lave en objektiv undersøgelse, der er normal; specielt finder du normale forhold ved otoskopi.
Spørgsmål:
1. Hvad gør du?
2. Har du andre overvejelser?
Svar:
1. Ordinerer smertestillende/febersænkende: paracetamol (Paracetamol: 50 mg/kg/døgn, mikstur: by the mouth og fast 4 gange i døgnet: by the clock).
2. Viral infektion, evt. at sende barnet til børnemodtagelsen eller øre-næse-hals læge
Sygehistorie, fortsat: Familien er kommet hjem. Barnet har fået supp. paracetamol, og feberen er faldet til 37.5. Barnet har sovet i 3 timer. Nu er klokken 16, og barnet begynder at græde få feber igen. Lægepraksis er lukket.
Forældre ringer til akuttelefon. Det er dig der sidder ved røret.
Spørgsmål:
- Hvad gør du?
- Ordinerer du mere smertestillende medicin?
Svar:
Forslag til behandling:
- Du sender barnet til akutmodtagelse/børnemodtagelse til ny vurdering
- Ja. Paracetamol, da der er gået 5 timer siden sidste dosis
Sygehistorie, fortsat:
Forældre kommer med barnet til akutmodtagelsen. Vagthavende læge laver en objektiv undersøgelse af barnet, der er normal, men tilkalder øre-næse-hals læge, som finder spændte, røde trommehinder. Hans behandlingsforslag er tubulering.
Du er vagthavende anæstesilæge og bliver tilkaldt. Klokken er 18, og barnet er ikke fastende.
Spørgsmål:
- Bedøver du barnet akut?
- Skal barnet have mere smertestillende? Hvis ja, hvad?
- Andre tiltag?
Svar:
- Nej, der er ikke en indikation for et akut indgreb.
- Fast paracetamol (50 mg/kg/døgn fordelt på 4 doser) fortrinsvis po samt NSAID (Ibuprofen) pn 20- 30 mg/kg/døgn fordelt på 3-4 doser fortrinsvis po
- Elevere hovedgærde
Sygehistorie, fortsat:
Barnet bliver bedøvet næste dag. Er på spontan respiration på Sevorane. Indgrebet varer 15 min. Der skal dryppes med Ciloxan øredråber de næste dage efter ØNH-lægens ordination.
Du skal udskrive barnet og lægge en plan for den postoperative smertebehandling.
Spørgsmål:
- Hvad vil du ordinere af analgetika?
- Hvad er din information omkring administration til forældrene?
Forslag til behandling:
- Første døgn fast paracetamol (50 mg/kg/døgn fordelt på 4 doser) fortrinsvis po, herefter pn
- Paracetamol: 50 mg/kg/døgn, mikstur: by the mouth og fast 4 gange i døgnet: by the clock
Case 3 – Postoperative smerter, indlagt barn
Sygehistorie:
6-årig dreng indlægges u.d. obs appendicitis med stærke smerter i abdomen. Drengen er tidligere rask, ingen allergier. Vægt 20 kg.
Ved kirurgisk tilsyn er der fundet indikation for akut operation. Der er travlhed på operationsgangen, og han forventes opereret om 3-4 timer. Sygeplejersken ringer fra afdelingen, idet drengen har stærke mavesmerter.
Spørgsmål:
1. Vil du administrere analgetika og i givet fald hvilke?
Svar:
2. Paracetamol iv. Giv det rektalt, hvis du ikke har adgang til iv paracetamol, men bemærk dårligere og uforudsigelig absorption. Peroral behandling er i dette tilfælde en dårlig løsning pga formodet ventrikelretention.
- Morfin iv. Der er sikker og umiddelbar absorption. Der titreres 0,025 mg/kg/dosis til effekt, operationsindikation er stillet.
Sygehistorie, fortsat:
Drengen bliver opereret, kirurgen starter med laparoskopi og må konvertere til en laparotomi pga. perforeret appendix, tekniske vanskeligheder og udbredt peritonitis. Pt ekstuberes på lejet efter sevofluran baseret anæstesi kombineret med fentanyl i alt 8 ug/kg og iv paracetamol 300 mg. Pt overflyttes til opvågningsstuen, hvor han nu efter ca. 60 min er vågnet op. Han har ikke modtaget yderligere analgetika på opvågningsstuen. Han ligger stille i sengen, men er vurderet klar til overflyttelse til børneafdelingen.
Spørgsmål:
1. Du er vagthavende børnelæge og bliver bedt om at lægge en smerteplan for det postoperative forløb. Hvad vil du ordinere?
Svar:
2. Paracetamol iv eller rektalt; peroralt ved aftagende tarmparalyse. NSAID fast rektalt; peroralt ved aftagende tarmparalyse. Husk dog overvejelser om evt. NSAID kontraindikationer (tarmanastomosering, nyrefunktionspåvirkning.
Fast morfin iv x 6 og derudover p.n. escape eller kontinuerlig infusion som PCA. Desuden ondansetron mod kvalme samt non-farmakologisk smertebehandling.
Sygehistorie, fortsat:
Drengen har nu været indlagt i 5 døgn. Han får morfin infusion som PCA (patient controlled analgesia) og i løbet af natten, har vagthavende anæstesilæge øget i kontinuerlig infusion til 20 ug/kg/time, og drengen har trykket p.n. doser af 25 ug/kg 7 gange i løbet af natten. Du går stuegang på en klattet, subfebril dreng, med fortsat med tarmparalyse. Du undrer dig over det fortsatte høje og accelererede opioidforbrug.
Spørgsmål:
3. 1. Hvad er din plan?
Svar:
4. Tiltagende og uventet stigning i opioidforbrug kunne være udtryk for kirurgiske komplikationer, f.eks. abscesdannelse eller tarmperforation. Konfererer med kirurg om oversigt over abdomen/CT-skanning
Sygehistorie, fortsat:
Drengen er på 9. dagen i almen bedring. Får morfin 5 ug/kg/time og 1-2 boli/døgn af 25 ug/kg, foruden paracetamol og NSAID. Kirurgen ønsker seponering af morfin med henblik på yderligere mobilisering og snarlig udskrivelse
Spørgsmål:
5. Hvilken overvejelser har du for aftrapning/seponering af morfinbehandlingen?
Svar:
6. Ni dages morfinbehandling skal medføre overvejelser omkring risiko for abstinensproblematik og medføre langsom aftrapning.
Case 4 – Procedurerelateret smerte, indlagt barn
Anamnese:
7 måneder gammel dreng tilses i børnemodtagelsen. Han er kendt med kongenit hydronefrose og afventer yderligere diagnostik. Indbringes nu med febrilia og mistanke om urinvejsinfektion. Der er ordineret anlæggelse af perifert venekateter (pvk) til iv antibiotika. Du er vagthavende børnelæge og skal anlægge pvk.
Spørgsmål:
1. Hvilke analgetiske tiltag er indiceret i forbindelse med pvk anlæggelsen?
Iv anlæggelsen er vanskelig, og barnet kan ikke, trods dine forberedelser af barnet, kooperere til anlæggelsen.
2. Hvad er din plan B?
Svar:
Forslag til behandling.
- Lokalbedøvelse (EMLA/Ametop), positionering, sukkervand eller amning, distraktion. Information af forældre om, hvordan de kan hjælpe. Overveje om antibiotika gives peroralt?
- Overveje midazolam peroralt eller rektalt, nasalt administreret analgetikum eller generel anæstesi
Case 5 – Postoperative smerter, indlagt barn
3-årig dreng skal hjemsendes efter ambulant operation for retentio testis.
Drengen er i øvrigt rask og kirurgien er forløbet ukompliceret. Der er peroperativt administreret fentanyl og iv paracetamol og anlagt ilio-inguinal blok med marcain og lidokain.
Du er vagthavende anæstesilæge eller børnelæge og skal lægge en plan for den postoperative smertebehandling.
Spørgsmål:
- Hvad vil du ordinere af analgetika og hvad er din information omkring administration til forældrene?
Svar:
Forslag til behandling.
- Fast paracetamol og NSAID i første døgn, herefter p.n. Administrationsform peroralt som mikstur.
- Informere forældrene om vigtigheden af fast ordination, også om natten, og også selvom barnet ikke giver udtryk for smerter. Informere om non-farmakologiske tiltag.
Case 6 – Procedurerelateret smerte, indlagt barn
13-årig dreng er indlagt på mistanke om borrelia infektion. Der er fundet indikation for diagnostisk lumbalpunktur.
Spørgsmål:
1. Hvilke analgetiske tiltag er indiceret i forbindelse med lumbalpunkturen?
Svar:
Forslag til behandling.
Grundig information til forældre og barn om hvad der skal ske.
Snak med familien om deres tidligere erfaringer ved procedurer, og hvordan forældrene bedst kan støtte deres barn. Informere om mulighed for mestring under proceduren med distraktion.
- Påsætte emla/ametop over forventet indstikssted.
- Anlægge lokalanæstesi subcutant med 27 G nål.
Drengen er meget angst og din oprindelige plan ser ikke ud til at holde. Forældrene vil have det overstået hurtigst muligt.
2. Hvad er din plan B?
3. Time-out. Diskutere muligheder i samråd med dreng og forældre for lattergas, midazolam peroralt eller nasalt administreret smertemedicin. Hjælpe med yderligere non-farmakologisk behandling i form af vejrtrækningsøvelser, positionering, fantasirejse, iPad o.a. Er det ikke gennemførligt, da overveje faste mhp kortvarig generel maskeanæstesi.
Appendiks
Validerede smerteselvrapporteringsskalaer, smerteobservations skalaer og smerteskalaer til kognitivt svækkede børn
Se hjemmesiden for Videnscenter for Børn og Smerter under ”smertemåling” for en mere detaljeret litteraturoversigt.
Fysiologiske indikatorer for smertevurdering hos børn
Børn udviser klart en metabolisk, hormonel og fysiologisk reaktion på smerte. Disse fysiologiske reaktioner indikerer aktivering af det sympatiske nervesystem, som er en del af det autonome nervesystem og er ansvarlig for fight or flight responset associeret med stress. Disse fysiologiske reaktioner skal tolkes som
- En stress reaktion
- Som værende kun svagt korreleret med selv-rapporteret smerte
- En reaktion på andre tilstande såsom anstrengelse, feber og frygt.
De fysiologiske indikatorer for monitorering af smerter har mest været studeret i forbindelse med den operative kontekst, især hos den sederede patient. De fleste bruges med en kontinuerlig monitorering.
De bruges alene eller i kombination med adfærds observations metoder.
Monitorering, der begrænser sig til blodtryk, puls og respirations er ikke en sikker evalueringsmetode.
De andre metoder såsom pupillometri eller ANI (analgesia nociception index) har været undersøgt især i peri- og postoperativ kontekst, men mangler stadig solide referencer.
Se hjemmesiden for Videnscenter for Børn og Smerter under ”smertemåling” for en mere detaljeret litteraturoversigt.
Kort farmakopé – paracetamol
Baggrund:
Paracetamol har smertestillende og febernedsættende effekt. Der foreligger ikke evidens for den optimale dosis af paracetamol til børn og unge, ligesom den toksiske dosis ikke er kendt med sikkerhed – hverken i forbindelse med høj mætningsdosis eller i forbindelse med akkumulation efter multiple doser.
Paracetamol absorberes næsten fuldstændig i duodenum efter oral indgift (85-90%) og den maksimale plasmakoncentration opnås inden for 0,5-1 time. Ved rektal indgift ses en mindre, men meget varierende absorption og den maksimale plasmakoncentration opnås først efter 2-4 timer.
Den analgetiske effekt opnås ved en plasmakoncentration på 10-20 mg/l, mens den antipyretiske effekt vurderes dosisafhængig med en maksimal effekt ved samme plasmakoncentration.
Paracetamols effekt er primært central. CNS (cerebrospinalvæsken) er dermed paracetamols effekt compartment. Der kræves en koncentration i effekt compartment på 10 mg/l for at opnå smertelindring, mens den antipyretiske effekt ses ved 5 mg/l. Paracetamol har ikke antiinflammatorisk effekt som NSAID.
Paracetamol metaboliseres via leveren. 80% af dosis konjungeres med glucoronid og sulfat og udskilles via nyrerne, mens ca 5% udskilles uændret via nyrerne. Størstedelen af den resterende del omdannes via cytokrom-P-450-systemet, hvorved den toksiske metabolit N-acetyl-p-benzoquinon-imin (NAPQI) dannes. Ved normal dosering inaktiveres NAPQI via gluthation i leveren og udskilles via galde og urin. Ved akut overdosering af paracetamol øges produktionen af NAPQI og overstiger mængden af gluthation. Ved en kronisk overdosering opbruges mængden af gluthation. Overskuddet af NAPQI bevirker levercelleskade og levercellenekrose.
Dannelsen af den tokiske metabolit stiger ved f.eks. dehydrering og underernæring, herunder længerevarende faste og feber.
Kort farmakopé – NSAID

Baggrund:
NSAID virker antiinflammatorisk, analgetisk samt antipyretisk. Præparaternes primære effekt er via hæmning af enzymet cyclooxygenase (COX) og dermed produktionen af prostaglandin. Eksempelvis danner enzymet COX-2 ProstaglandinE2, der er en vigtig faktor ved smerteoplevelsen ved inflammation. Cyclooxygenasen findes i to isoformer COX-1 og COX-2, hvor COX-1 er konstant til stede i stort set alle væv, mens COX-2 er mindre udbredt, men stiger voldsomt ved inflammation.
De NSAID-præparater, der anvendes til børn, er non-selektive COX-1 og COX-2 hæmmere.
NSAID optages næsten totalt efter peroral indtagelse og har en meget lille first-pass eliminering i leveren. Halveringstiden er ca. 2 timer for ibuprofen og 8-17 timer for naproxen. NSAID oxideres i leveren og udskilles via nyrerne.
NSAIDs analgetiske effekt er på niveau med paracetamols, men har en højere antiinflammatorisk effekt, og dermed muligvis en større effektivitet ved smerter udløst af inflammation.
Ibuprofen er det bedst beskrevne NSAID til brug hos børn. Det har mindre antiinflammatorisk effekt end andre NSAID, men samme analgetiske effekt og færre bivirkninger. Ibuprofen bør derfor være 1. valg af NSAID til børn, på trods af at det aktuelt (januar 2019) ikke er registreret som hverken mikstur eller suppositorie i Danmark. Ordination af mikstur eller suppositorie ibuprofen kræver således udleveringstilladelse fra Lægemiddelstyrelsen.
Generelt er der hos den enkelte patient stor individuel forskel fra præparat til præparat på både effekten og mængden af bivirkninger. Bivirkningerne øges for alle præparaterne med dosisstørrelse og behandlingsvarighed. NSAID bør derfor bruges i lavest mulige dosis i kortest mulige tid.
Alle NSAID er associeret med gastroentestinale gener. Børn ser ud til at kunne tåle NSAID bedre end voksne og de gastrointestinale bivirkninger ses sjældnere.
Kontraindikationer:
Tidligere allergisk reaktion overfor NSAID, frisk gastrointestinal blødning eller anamnese med GI-blødning ved indtag af NSAID, nedsat nyrefunktion (NSAID kan bevirke retention af salt og vand og forværre en pågående nyrepåvirkning), svær leverpåvirkning, trombocytopeni.
Kort farmakopé – opioider
Morfin er stadig førstevalget ved behandling af opioid krævende smerter hos børn. I forskellige guidelines kan man finde meget stor variation (fra 25 til 200 mikrogr/kg/dosis) i f.eks. størrelse af en bolusdosis ved akut smerte. Standard bolus dosen angives ofte til at være 100 mikr/kg. Den erfaring vi har fået fra mere end 20 års brug af patient/sygeplejerske kontrollerede pumper (PCA/NCA) har lært os, at mange børn med akut somato-sensorisk smerte kan smertedækkes med den laveste dosis (25 mikrogr/kg) evt. gentaget og efterfulgt af en kontinuerlig infusion på 10 mikrogr/kg/time. Fordelen med at titrere sig frem fra den lave dosis er, at en stor del af børnene slipper for at få unødvendig høj dosis og de deraf følgende bivirkninger. Hvis man ikke bruger en programmérbar pumpe er titreringsmetoden måske lidt mere arbejdskrævende, men gentagne doseringer skal vejes op mod en højere forekomst af f.eks. opkastninger.
Når morfin ikke virker
Det forekommer jævnligt, at morfin har begrænset eller ingen effekt på smerter. Dette kan der være flere forklaringer på:
1. Store inter-individuelle forskelle i morfins farmakokinetik og – dynamik.
2. Smerten/smerterne er neurogene(neuropatiske)
3. Smerterne er af både neuropatisk og somatosensorisk oprindelse
4. Toleranceudvikling ved længerevarende anvendelse
Ad 1. Den store inter-individuelle forskel i morfinbehov kan selvfølgelig gøre, at indtrykket af, at morfin ikke virker, ofte kan forklares med for lav dosering.
Det er sandsynligt, at en del af den inter-individuelle variation i doseringsbehovet kan forklares med forskellige polymorfier i ABCB1/MDR1(koder for transport protein i cellemembraner, vigtig del af blodhjernebarrieren og dermed biotilgængeligheden af morfin) og OPRM1 (koder for µ1-receptoren). En række andre gener har også betydning, og dermed er det meget komplekst/umuligt at kortlægge præcise sammenhænge, men det er en klinisk erfaring, at der findes børn/voksne som har forsvindende lille effekt af morfin. I nogle tilfælde kan metadon have rimelig effekt, medens andre er bedre hjulpet af lavdosis Sketamin/ketamin. I det omfang det er muligt er lokalanæstetika (perifere blokader, epidural m.m.) naturligvis en god løsning.
Ad 2. En anden forklaring kan være, at smerten er en såkaldt neurogen (neuropatisk) smerte, dvs. smerten opstår centralt eller perifert i nervesystemet som følge af en skade eller patologi i f.eks. en perifer nerve. Selvom morfin ikke har den samme ”specifikke” effekt på neurogen smerte som på nociceptiv smerte, så har morfin (og andre opioider) jævnligt en vis effekt (Numbers needed to treat= 2.5 i voksenstudier)
Medikamentel behandling af neurogen smerte med sekundære analgetika:
Antikonvulsiva
Gabapentin & pregabalin (Lyrica®)
Carbamazepin Tricycliske antidepressiva:
a) Amitriptylin
b) Nortriptylin
Ad 3. Smerterne er både af neuropatisk og somatosensorisk oprindelse. Behandlingen bør i de tilfælde rettes mod begge typer af smerte.
Anamnesen og smertebeskrivelsen kan give en vis vejledning til, hvilken type af smerter det drejer sig om, men børn kan ofte have svært ved at sætte ord på smerterne. Hvis opioidbehandling ikke giver den forventede effekt og hvis der er grund til at mistænke, at det kan dreje sig om et indslag af neuropatisk smerte, kan man supplere med sekundære analgetika og observere effekten heraf.
Ad 4. Toleranceudvikling ved længerevarende anvendelse
Her drejer det sig næsten altid om børn i palliativ behandling og opioidrotation til f.eks. oxycodon kan ofte være en god løsning.
Punkt 1-4 vil ofte kræves assistance fra lokal anæstesiafdeling og muligvis endda fra Videnscenter for Børn og Smerter
Bivirkninger ved opioid behandling
De meget almindelige (>10%) bivirkninger ved opioid behandling er
- Kvalme – ordiner ondansetron pn allerede fra første opioid dosis (Børn > 2 år. 0,1 mg/kg legemsvægt op til højst 4 mg som langsom i.v. bolusinjektion, eller po som mikstur eller smeltetablet: 8-15 kg 2 mg, 15-30 kg 4 mg, >30 kg 8 mg)
- Opstipation – ordiner laksantia ved længerevarende > 2 døgns opoidbehandling
Non-farmakologisk smertebehandling – eksempler
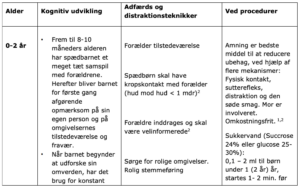
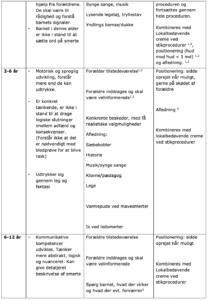
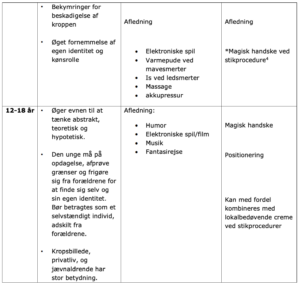
Den magiske handske inspireret af Dr. Leora Kuttner
- Informér barnet om, at handsken vil kunne beskytte og ændre følelsen i armen. Sig ikke: ”du vil ikke kunne mærke stikket”
- Bed barnet om at lade sin arm hvile tungt og afslappet i din hånd
- Tag handsken op af din lomme og begynd at trække den på barnets arm med 5-8 lidt faste og varme strøg op ad hver finger og op ad armen med tydelig markering af, hvor handsken ender, med et tryk
- Fortæl barnet at handsken beskytter og at hvert strøg vil gøre handsken tykkere og mere beskyttende, så intet kan genere igennem handsken
- Tid til test. Tryk med kuglepen på hånden uden handske er 10, på skala fra 1-10, tryk på hånden med handsken og vurder forskellen. 5 eller derunder er fint. Gentag evt. strøgene op over armen.
- Husk at fjerne handsken og kontrollér at følelsen er tilbage. Giv gerne barnet handsken med.
Indholdsfortegenelse
